Постинъекционные осложнения. Абсцесс и флегмона
Постинъекционное гнойное осложнение относят к числу наиболее частых ятрогенных гнойных заболеваний. Как правило, оно развивается после внутримышечного введения лекарственного препарата или в результате попадания препарата в мягкие ткани при нарушении техники внутривенного или внутрисуставного введения.
В основе развития постинъекционного гнойного осложнения часто лежат дефекты выполнения инъекции: нарушение правил асептики, неверный выбор зоны или глубины введения препарата, несоблюдение режима разведения, скорости инфузии либо введение в мягкие ткани препарата, предназначенного только для внутривенных или внутрисуставных инъекций. Лекарственные препараты, внутримышечное введение которых наиболее часто вызывает постинъекционное гнойное осложнение,— концентрированные растворы нестероидных противовоспалительных средств (50% раствор метамизола натрия), 20% раствор магния сульфата, 10% раствор кальция глюконата.
Тяжелые постинъекционные осложнения наблюдают при случайном введении в околосуставные мягкие ткани глюкокортикоидных гормонов. В этих случаях в течение первых часов после инъекции образуется зона некроза кожи и/или мягких тканей с болевым синдромом и умеренным воспалением. Нередки гнойные осложнения после инъекций других, в том числе антибактериальных, препаратов.
Отдельную группу составляют тяжелые постинъекционные гнойные осложнения. возникающие у людей с наркотической зависимостью. Как правило, у них наблюдаются все перечисленные признаки и заболевание часто развивается на фоне тяжелого поражения иммунной системы. Кроме того, внутривенное введение наркотических и психотропных препаратов сопровождается высоким риском пролонгированного венозного тромбоза.
Часто гнойное воспаление возникает в результате инфицирования гематомы, образующейся при ранении мелких сосудов, или на фоне некроза мышечной либо жировой ткани при введении концентрированных растворов.
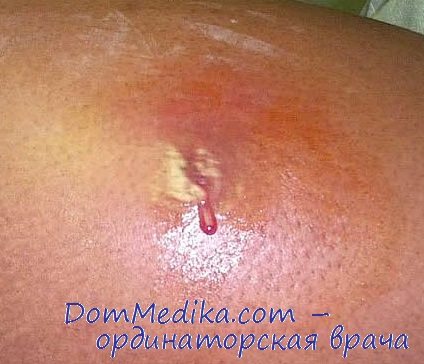
Клиническая картина постинъекционных осложнений. Сроки клинической манифестации постинъекционных абсцесса и флегмоны варьируют от нескольких часов до месяцев и даже лет после инъекции.
Клинически в развитии постинъекционного гнойного осложнения прослеживают все стадии гнойного процесса. В зависимости от локализации и распространенности очага инфекции, особенностей микрофлоры и исходного состояния пациента общие проявления инфекции выражены в разной степени.
Диагностика постинъекционных осложнений. Часто недиагностированное постинъекционное гнойное осложнение — причина «необъяснимой» лихорадки и сепсиса. Отсутствие ярких местных признаков воспаления, особенно при глубоком скоплении гноя, затрудняет своевременную диагностику. При клинических признаках ССВР — повышении температуры тела, клинических признаках интоксикации, изменениях в анализах крови — необходимо тщательное изучение зон инъекций. При подозрении на воспаление используют инструментальные методы диагностики и диагностическую пункцию.
Дифференциальная диагностика постинъекционных осложнений. Множественные очаги некроза кожи и подкожной клетчатки в местах инъекций в разных стадиях, особенно когда больной отрицает факт инъекций, заставляет проводить дифференциальную диагностику постинъекционных осложнений с некротической стрептодермией, язвенно-некротической формой герпеса, некротическим васкулитом и другими системными заболеваниями.
При локализации постинъекционного инфильтрата в проекции крупных сосудов необходимо дифференцировать формирующийся абсцесс от пульсирующей гематомы, ложной аневризмы магистральной артерии и артериовенозной фистулы. Простейшие объективные методы исследования — пальпация и аускультация области инфильтрата. Пульсация и систолический шум свидетельствуют о повреждении стенки артерии, которое удается подтвердить ультразвуковым дуплексным сканированием сосудов. В таких случаях необходима срочная госпитализация больного в стационар, располагающий ангиохирургическим и гнойным отделениями. Следует воздержаться от диагностической пункции в этой зоне.
Лечение постинъекционных осложнений. Особенности хирургического лечения постинъекционной флегмоны и абсцесса — прежде всего рациональный выбор хирургического доступа. Длина кожного разреза должна быть достаточной для тщательной ревизии всех отделов гнойной полости как во время операции, так и при последующих перевязках. При этом следует учитывать возможную контракцию краев раны, что в сочетании с недостаточно радикальной некрэктомией может привести к формированию длительно не заживающей раны и свищей.
Рана, образовавшаяся в результате хирургического лечения постинъекционного абсцесса. как правило, не требует пластических методов закрытия. Исключение — флегмона после околососудистого введения значительного объема лекарственного препарата, сопровождающаяся обширным некрозом кожи. Наиболее часто наблюдают некротические флегмоны локтевой ямки. Для закрытия этой функционально активной зоны и профилактики рубцовой контрактуры иногда используют методы полнослойной кожной пластики на микрососудистых анастомозах или временной питающей ножке.
